Bağışıklama

Bağışıklama veya immünizasyon, bir bireyin bağışıklık sisteminin bir enfeksiyon etkenine (immünojen olarak bilinir) karşı güçlendirilmesi sürecidir.
Bu sistem vücuda yabancı olan ve benlik dışı olarak adlandırılan moleküllere maruz kaldığında, bir bağışıklık yanıtı düzenleyecek ve ayrıca immünolojik hafıza sayesinde sonraki bir karşılaşmaya hızlı bir şekilde yanıt verme yeteneği geliştirecektir. Bu adaptif bağışıklık sisteminin bir işlevidir. Bu nedenle, bir insanı veya hayvanı kontrollü bir şekilde bir immünojene maruz bırakarak, vücudu kendini korumayı öğrenebilir: buna aktif immünizasyon denir.
Bağışıklık sisteminin bağışıklama ile iyileştirilen en önemli unsurları T hücreleri, B hücreleri ve B hücrelerinin ürettiği antikorlardır. Bellek B hücreleri ve bellek T hücreleri, yabancı bir molekülle ikinci kez karşılaşıldığında hızlı bir yanıt verilmesinden sorumludur. Pasif bağışıklama, bu unsurların vücudun kendisi tarafından üretilmesi yerine vücuda doğrudan verilmesidir.
Bağışıklama hem vahşi doğada hem de sağlık hizmetlerinde insan çabalarıyla çeşitli şekillerde gerçekleşir. Doğal bağışıklık, bağışıklık sistemleri önceki bir enfeksiyonla mücadelede başarılı olan organizmalar tarafından kazanılır, eğer ilgili patojen bağışıklamanın mümkün olduğu bir patojen ise. Doğal bağışıklığın etkinlik dereceleri olabilir (mutlak değil kısmi) ve zaman içinde (patojene bağlı olarak aylar, yıllar veya on yıllar içinde) azalabilir. Sağlık hizmetlerinde, bağışıklığın yapay olarak indüklenmesinin ana tekniği, enfeksiyonun önlenmesi (patojen konakçıda yeterli üreme sağlayamaz), şiddetli hastalığın önlenmesi (enfeksiyon hala meydana gelir ancak şiddetli değildir) veya her ikisi yoluyla hastalığın önlenmesinin önemli bir şekli olan aşılamadır.[1] Aşıyla önlenebilir hastalıklara karşı aşılama, genellikle bir hastalığı ortadan kaldıramasa da hastalık yükünün hafifletilmesinde önemli bir rol oynar. Hastalıklara neden olan mikroorganizmalara karşı aşılar vücudun bağışıklık sistemini hazırlayabilir, böylece bir enfeksiyonla savaşmaya veya enfeksiyonu önlemeye yardımcı olabilir. Mutasyonların kanser hücrelerinin vücut tarafından bilinen proteinleri veya diğer molekülleri üretmesine neden olabileceği gerçeği, terapötik kanser aşılarının teorik temelini oluşturur. Diğer moleküller de bağışıklama için kullanılabilir; örneğin nikotine karşı deneysel aşılarda (NicVAX) veya obezite aşısı oluşturmak için yapılan deneylerde ghrelin hormonu.
Bağışıklamanın genellikle daha az riskli ve belirli bir hastalığa karşı bağışıklık kazanmanın, hastalığın daha hafif bir formunu riske atmaktan daha kolay bir yolu olduğu yaygın olarak ifade edilmektedir. Bağışıklama sadece çocukları ölümcül hastalıklara karşı korumakla kalmaz, aynı zamanda çocukların bağışıklık sistemlerinin gelişmesine de yardımcı olur.[2] Bağışıklama sayesinde bazı enfeksiyonlar ve hastalıklar dünya genelinde neredeyse tamamen ortadan kaldırılmıştır. Çocuk felci buna bir örnektir. Kendini işine adamış sağlık çalışanları ve zamanında aşılanan çocukların ebeveynleri sayesinde çocuk felci 1979 yılından bu yana ABD'de ortadan kaldırılmıştır. Çocuk felci dünyanın diğer bölgelerinde hala görülmektedir, bu nedenle bazı insanlar hala bu hastalığa yakalanma riski altında olabilirler. Bu kişiler arasında hiç aşı olmamış olanlar, aşının tüm dozlarını almamış olanlar veya dünyanın çocuk felcinin hala yaygın olduğu bölgelerine seyahat edenler bulunmaktadır.
Aktif bağışıklama/aşılama, "20. Yüzyılın On Büyük Halk Sağlığı Başarısı"ndan biri olarak seçilmiştir.
Tarihçe[değiştir | kaynağı değiştir]
Aşıların kullanılmaya başlanmasından önce insanlar bulaşıcı bir hastalığa karşı ancak hastalığa yakalanıp hayatta kalarak bağışıklık kazanabiliyordu. Çiçek hastalığı (variola) bu şekilde, doğal hastalıktan daha hafif bir etki yaratan inokülasyon ile önleniyordu. Çiçek aşılamasına ilk açık atıf Çinli yazar Wan Quan (1499-1582) tarafından 1549 yılında yayınlanan Douzhen xinfa (痘疹心法) adlı eserinde yapılmıştır.[3]
Çin'de toz haline getirilmiş çiçek hastalığı kabukları sağlıklı kişilerin burunlarına üflenirdi. Hastalar daha sonra hafif bir hastalık vakası geliştiriyor ve o andan itibaren hastalığa karşı bağışıklık kazanıyorlardı. Bu teknik %0,5-2,0 ölüm oranına sahipti, ancak bu oran hastalığın kendisinin %20-30 ölüm oranından oldukça düşüktü. Çin'deki inokülasyon uygulamasına ilişkin iki rapor 1700 yılında Londra'daki Royal Society'ye ulaştı; biri Çin'de görev yapan Doğu Hindistan Şirketinin bir çalışanından rapor alan Dr. Martin Lister tarafından, diğeri ise Clopton Havers tarafından.[4]
Voltaire'e (1742) göre Türkler inokülasyon yöntemini komşuları Çerkesya'dan almışlardır. Voltaire, Çerkeslerin bu tekniği nereden aldıkları konusunda spekülasyon yapmaz, ancak Çinlilerin "yüz yıldır" bunu uyguladıklarını bildirir.[5] Osmanlı İmparatorluğu'ndan İngiltere'ye Lady Mary Wortley Montagu tarafından 1721 yılında getirilmiş ve aynı yıl Boston'da Zabdiel Boylston tarafından kullanılmıştır.
1798 yılında Edward Jenner, çok daha güvenli bir yöntem olan inek çiçeği inokülasyonunu (çiçek aşısı) uygulamaya koymuştur. Aşılama olarak adlandırılan bu prosedür yavaş yavaş çiçek inokülasyonunun yerini aldı ve günümüzde aşılamadan ayırt etmek için variolasyon olarak adlandırılıyor.
1880'lere kadar aşı/aşılama sadece çiçek hastalığına atıfta bulunuyordu, ancak Louis Pasteur hayvanlarda tavuk kolerası ve şarbon için ve insan kuduzu için bağışıklama yöntemleri geliştirdi ve aşı/aşılama terimlerinin yeni prosedürleri kapsayacak şekilde genişletilmesi gerektiğini öne sürdü.
Pasif ve aktif bağışıklama[değiştir | kaynağı değiştir]

Bağışıklama aktif veya pasif bir şekilde gerçekleştirilebilir: aşılama aktif bir bağışıklama şeklidir.
Aktif bağışıklama[değiştir | kaynağı değiştir]

Aktif bağışıklama, bir kişi örneğin bir mikropla temas ettiğinde doğal olarak gerçekleşebilir. Bağışıklık sistemi sonunda mikroba karşı antikorlar ve diğer savunmaları oluşturacaktır. Bir sonraki sefer, bu mikroba karşı bağışıklık tepkisi çok etkili olabilir; bu, bir kişinin yalnızca bir kez yakalandığı, ancak daha sonra bağışıklık kazandığı çocukluk çağı enfeksiyonlarının çoğunda geçerlidir.
Yapay aktif bağışıklama, mikrobun ya da parçalarının, doğal yollarla alınmadan önce kişiye enjekte edilmesidir. Eğer bütün mikrop kullanılıyorsa ön işleme tabi tutulur.
Bağışıklamanın önemi o kadar büyüktür ki, Amerikan Hastalık Kontrol ve Korunma Merkezleri bağışıklamayı "20. Yüzyılın On Büyük Halk Sağlığı Başarısı"ndan biri olarak seçmiştir.[6] Canlı zayıflatılmış aşıların patojenitesi azalmıştır. Etkinlikleri bağışıklık sisteminin çoğalma yeteneğine bağlıdır ve doğal enfeksiyona benzer bir yanıt ortaya çıkarır. Genellikle tek bir doz ile etkilidir. Canlı, zayıflatılmış aşılara örnek olarak kızamık, kabakulak, kızamıkçık, KKK, sarıhumma, suçiçeği, rotavirüs ve grip (CZGA) verilebilir.
Pasif bağışıklama[değiştir | kaynağı değiştir]
Pasif bağışıklama, bağışıklık sisteminin önceden sentezlenmiş unsurlarının bir kişiye aktarılması ve böylece vücudun bu unsurları kendisinin üretmesine gerek kalmamasıdır. Günümüzde pasif bağışıklama için antikorlar kullanılabilmektedir. Bu bağışıklama yöntemi çok hızlı bir şekilde çalışmaya başlar, ancak kısa ömürlüdür, çünkü antikorlar doğal olarak parçalanır ve daha fazla antikor üretecek B hücresi yoksa yok olurlar.
Pasif bağışıklama, fetüsü doğumdan önce ve kısa bir süre sonra korumak için antikorlar hamilelik sırasında anneden fetüse aktarıldığında fizyolojik olarak gerçekleşir.
Yapay pasif bağışıklama normalde enjeksiyon yoluyla uygulanır ve yakın zamanda belirli bir hastalık salgını olmuşsa veya tetanosta olduğu gibi toksisite için acil bir tedavi olarak kullanılır. Antikorlar "serum tedavisi" olarak hayvanlarda üretilebilir, ancak hayvan serumunun kendisine karşı bağışıklık nedeniyle anafilaktik şok olasılığı yüksektir. Bu nedenle, eğer mevcutsa, hücre kültürü ile in vitro olarak üretilen insanlaştırılmış antikorlar kullanılır.
Bağışıklama ekonomisi[değiştir | kaynağı değiştir]

Pozitif dışsallık[değiştir | kaynağı değiştir]
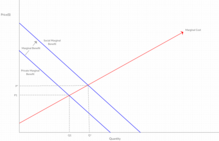
Bağışıklama toplum üzerinde pozitif tüketici dışsallığı olarak bilinen bir etki yaratmaktadır. Bireye belirli antijenlere karşı koruma sağlamanın yanı sıra, sürü bağışıklığı yoluyla toplumdaki diğer tüm bireylere daha fazla koruma sağlar. Bu ekstra koruma, bağışıklamanın piyasa işlemlerinde hesaba katılmadığı için, her bir bağışıklamanın marjinal faydasının düşük değerlendiğini görüyoruz. Bu piyasa başarısızlığı, bireylerin toplumsal marjinal fayda yerine kendi özel marjinal faydalarına göre karar vermelerinden kaynaklanmaktadır. Toplumun bağışıklamaya gereken değeri vermemesi, normal piyasa işlemleri sonucunda sosyal açıdan optimal olandan daha düşük bir miktara ulaştığımız anlamına gelmektedir.[7]
Örneğin, A kişisi bir antijene karşı kendi bağışıklığına 100$ değer biçiyorsa ancak bağışıklama 150$'a mal oluyorsa A kişisi bağışıklama yaptırmamaya karar verecektir. Ancak, sürü bağışıklığının ek faydası B kişisinin A kişisinin bağışıklığına 70$ değer biçmesi anlamına geliyorsa bağışıklamanın toplam sosyal marjinal faydası 170$'dır. A kişisinin özel marjinal faydasının sosyal marjinal faydasından düşük olması, bağışıklamanın eksik tüketilmesine yol açmaktadır.
Sosyal açıdan optimal sonuç[değiştir | kaynağı değiştir]
Özel marjinal faydaların toplumsal marjinal faydalardan daha düşük olması her zaman herhangi bir malın eksik tüketimine yol açacaktır. Eşitsizliğin boyutu, toplumun her bir farklı bağışıklamaya verdiği değer tarafından belirlenir. Çoğu zaman bağışıklama, antijeni ortadan kaldırmaya yetecek kadar yüksek bir sosyal optimum miktara ulaşmaz. Bunun yerine, optimum miktarda hasta bireye izin veren bir sosyal miktara ulaşırlar. Amerika Birleşik Devletleri'nde yaygın olarak bağışıklanan hastalıkların çoğu, ara sıra daha büyük salgınlarla birlikte hala küçük bir varlık göstermektedir. Kızamık, Amerika Birleşik Devletleri'nde genellikle bir avuç bireyin ölümüne yol açan salgınlar için yeterli sosyal optimum alan bırakan bir hastalığa iyi bir örnektir.[8]

Çiçek hastalığı gibi, sosyal optimumun virüsün yok edilmesiyle sona ereceği kadar tehlikeli hastalık örnekleri de vardır. Bu durumlarda, sosyal marjinal fayda o kadar büyüktür ki, toplum hastalığın yayılmasını ve hayatta kalmasını imkansız hale getiren bir bağışıklama seviyesine ulaşmak için maliyet ödemeye isteklidir.
Belirli hastalıkların ciddiyetine rağmen, bağışıklamanın maliyeti ile sosyal marjinal faydası, bağışıklamanın nihai hedefinin her zaman tamamen yok etmek olmadığı anlamına gelmektedir. Sosyal açıdan en uygun sonucun tam olarak nerede olduğunu söylemek zor olsa da, bunun bağışıklamanın mevcut olduğu tüm hastalıkların ortadan kaldırılması olmadığını biliyoruz.
Dışsallığın içselleştirilmesi[değiştir | kaynağı değiştir]
Bağışıklamanın getirdiği pozitif dışsallığı içselleştirmek için marjinal faydaya eşit ödemeler yapılmalıdır. Amerika Birleşik Devletleri gibi ülkelerde bu ödemeler genellikle hükûmet sübvansiyonları şeklinde gerçekleşmektedir. 1962'den önce Amerika Birleşik Devletleri'ndeki bağışıklama programları yerel ve eyalet düzeyindeki hükûmetler tarafından yürütülmekteydi. Sübvansiyonlardaki tutarsızlık, Amerika Birleşik Devletleri'nin bazı bölgelerinin sosyal olarak optimal miktara ulaşmasına, diğer bölgelerin ise sübvansiyonsuz kalmasına ve bağışıklamanın özel marjinal fayda düzeyinde kalmasına yol açmıştır.
1962'den ve Aşı Yardım Yasası'ndan bu yana Amerika Birleşik Devletleri bir bütün olarak daha büyük ölçekte sosyal açıdan optimal sonuca doğru ilerlemektedir.[9] Devlet sübvansiyonlarına rağmen sosyal optimuma ne zaman ulaşıldığını söylemek zordur. Bağışıklamanın gerçek sosyal marjinal faydasını belirlemedeki zorluklara ek olarak, kültürel hareketlerin özel marjinal fayda eğrilerini değiştirdiğini görülür.
Aşı tartışmaları, bazı özel vatandaşların bağışıklamanın marjinal faydasına bakış açısını değiştirmiştir. Eğer A bireyi bağışıklama ile ilişkili, muhtemelen antijenin kendisinden daha büyük bir sağlık riski olduğuna inanıyorsa bağışıklama için ödeme yapmaya veya bağışıklama yaptırmaya istekli olmayacaktır. Daha az istekli katılımcı ve genişleyen bir marjinal fayda ile sosyal optimuma ulaşmak, hükûmetlerin sübvansiyonlar yoluyla ulaşması için daha zor hale gelmektedir.
Sübvansiyonlar yoluyla devlet müdahalesinin dışında, kâr amacı gütmeyen kuruluşlar da gelişmekte olan bölgelere ücretsiz bağışıklama sağlayarak bir toplumu sosyal açıdan en uygun sonuca doğru hareket ettirebilir. Gelişmekte olan toplumlar, başlangıçta bağışıklamayı karşılayabilecek durumda olmadıkları sürece, özel marjinal faydalar tarafından belirlenen bir miktara ulaşamayacaklardır. Bağışıklama programları yürüten kuruluşlar, özel olarak yetersiz bağışıklanmış toplumları sosyal optimuma doğru hareket ettirebilirler.
Irk, etnik köken ve bağışıklama[değiştir | kaynağı değiştir]
Amerika Birleşik Devletleri'nde ırk ve etnik köken, koruyucu ve tedavi edici sağlık hizmetlerinin kullanımının yanı sıra sağlık sonuçlarının da güçlü belirleyicileridir.[10]
Bebek ölüm oranları ve genel ölümlerin önde gelen nedenlerinin çoğu Afrikalı Amerikalılarda Avrupalı Amerikalılara göre daha yüksektir. Yakın zamanda yapılan bir grip ve zatürre ölüm oranı analizi, 1999-2018 yılları arasında Afrikalı Amerikalıların bu nedenlerle Avrupalı Amerikalılardan daha yüksek oranlarda öldüğünü ortaya koymuştur.[11] Bu ırksal eşitsizliklere katkıda bulunan, influenza ve pnömokokal pnömoniye karşı daha düşük aşılanma oranlarıdır.[10]
COVID-19 salgını sırasında, ölüm oranları Afrikalı Amerikalılarda Avrupalı Amerikalılardan daha yüksek olmuş ve aşılama oranları Afrikalı Amerikalılarda yaygınlaşma sırasında gecikmiştir.[12] Hispanikler arasında aşılanma oranları Hispanik olmayan beyazlara göre daha düşüktür.[13]
Ayrıca bakınız[değiştir | kaynağı değiştir]
Kaynakça[değiştir | kaynağı değiştir]
- ^ "Vaccines". medlineplus.gov. 1 Ekim 2023 tarihinde kaynağından arşivlendi. Erişim tarihi: 1 Ekim 2023.
- ^ "Top Vaccination For Your Child". Vaxins. 15 Ağustos 2016 tarihinde kaynağından arşivlendi. Erişim tarihi: 29 Temmuz 2016.
- ^ Needham, J. (1999). "Part 6, Medicine". Science and Civilization in China: Volume 6, Biology and Biological Technology. Cambridge: Cambridge University Press. s. 134.
- ^ Silverstein, Arthur M. (2009). A History of Immunology (2. bas.). Academic Press. s. 293. ISBN 9780080919461.
- ^ Voltaire (1742). "Letter XI". Letters on the English.
- ^ "Ten Great Public Health Achievements in the 20th Century". 13 Mart 2016 tarihinde Wayback Machine sitesinde arşivlendi. CDC
- ^ Hinman, A. R.; Orenstein, W. A.; Rodewald, L. (15 Mayıs 2004). "Financing Immunizations in the United States". Clinical Infectious Diseases (İngilizce). 38 (10): 1440-1446. doi:10.1086/420748. ISSN 1058-4838. PMID 15156483.
- ^ Cook, Joseph; Jeuland, Marc; Maskery, Brian; Lauria, Donald; Sur, Dipika; Clemens, John; Whittington, Dale (2009). "Using private demand studies to calculate socially optimal vaccine subsidies in developing countries". Journal of Policy Analysis and Management. 28 (1): 6-28. doi:10.1002/pam.20401. ISSN 0276-8739. PMID 19090047.
- ^ "Vaccine-Preventable Diseases, Immunizations, and MMWR – 1961–2011". www.cdc.gov (İngilizce). 6 Mayıs 2018 tarihinde kaynağından arşivlendi. Erişim tarihi: 7 Mart 2018.
- ^ a b Health United States 2017 With special feature on mortality. Hyattsville, MD: National Center for Health Statistics. 2018.
- ^ Donaldson, Sahai V.; Thomas, Alicia N.; Gillum, Richard F.; Mehari, Alem (January 2021). "Geographic Variation in Racial Disparities in Mortality From Influenza and Pneumonia in the United States in the Pre-Coronavirus Disease 2019 Era". Chest. 159 (6): 2183-2190. doi:10.1016/j.chest.2020.12.029. PMID 33400931.
- ^ Bassett, Mary T.; Chen, Jarvis T.; Krieger, Nancy (20 Ekim 2020). "Variation in racial/ethnic disparities in COVID-19 mortality by age in the United States: A cross-sectional study". PLOS Medicine. 17 (10): e1003402. doi:10.1371/journal.pmed.1003402. PMC 7575091 $2. PMID 33079941.
- ^ Gorina, Y; Kelly, T; Lubitz, J; Hines, Z (2008). Trends in Influenza and Pneumonia Among Older Persons in the United States. Hyattsville, MD: National Center for Health Statistics.
Dış bağlantılar[değiştir | kaynağı değiştir]
| Wikimedia Commons'ta Bağışıklama ile ilgili ortam dosyaları bulunmaktadır. |
- Ulusal Bağışıklama Bilgi Ağı (NNii) (İngilizce)
- Hastalık Kontrol Merkezleri Ulusal Bağışıklama Programı (İngilizce)
- Bağışıklama, Nadja Durbach, Chris Dye ve Sanjoy Bhattacharya ile BBC Radyo 4 tartışması (In Our Time, 20 Nisan 2006) (İngilizce)
