Çocuklarda ağrı yönetimi
 | |
| Çocuklarda kullanılan ağrı ölçeği | |
| Uzmanlık | Pediatri, anestezi, yatıştırıcı (palyatif) tıp |
|---|---|
Çocuklarda ağrı yönetimi, bebek ve çocuk ağrısının değerlendirilmesi ve tedavisidir.[1]
Türler[değiştir | kaynağı değiştir]
Akut[değiştir | kaynağı değiştir]
Genellikle akut ağrının bariz bir nedeni vardır ve birkaç gün veya hafta sürmesi beklenir. Çocuğa rahatlık sağlamak için genellikle ilaçla ve ilaç dışı tedaviyle ağrı yönetilir. [2] Akut ağrı gerekli değerlendirme, tedavi ve önlemenin bir belirtisidir. Çocuk acı çekerken fizyolojik sonuçlar iyileşmeyi ve iyileştirmeyi riske atabilir.
Giderilmeyen ağrı, hızlı, sığ nefes almanın sonucu olan alkaloz ve hipoksemi'ye neden olabilir. Bu üstünkörü nefes alış akciğerlerde sıvı birikmesine yol açarak öksürme yeteneğini yok edebilir. Ağrı, kan basıncında ve kalp atış hızında artışa neden olarak kalbe baskı yapabilir. Ağrı, enfeksiyonla mücadele yeteneğini azaltan, metabolik hızı artıran ve iyileşmeyi etkileyen iltihap karşıtı steroid salınımını da artırır. Akut ağrının bir diğer zararlı sonucu ise idrara çıkamama gibi sempatik etkilerin artmasıdır. Ağrı, mide-bağırsak sistemini de yavaşlatabilir.
Çocuklarda ağrının yeterli tedavi edilememesi, yemeğe karşı ilgisizlik, ilgisizlik, uyku sorunları, kaygı, sağlıkla ilgili tartışmalardan kaçınma, korku, umutsuzluk ve güçsüzlük gibi psiko-sosyal sonuçlara yol açabilir. Hastanede kalış süresinin uzaması, yeniden kabul oranlarının yüksekliği ve iyileşme süresinin uzaması da diğer sonuçlardır.[3] Dindirilmeyen acının zararlı sonuçları şunlardır:[4]
- Ortalamanın üzerinde topuk batması yaşayan bebeklerin bilişsel ve motor işlevleri zayıf olabilir;
- İğnelerin sıkıntıyla ilişkisi daha sonraki tıbbi tedavileri daha da zorlaştırabilir;
- İstilacı yöntemler uygulanan çocuklarda sıklıkla travma sonrası stres gelişir;
- Anestezi olmadan sünnet edilen erkek çocukların sünnetsiz erkeklere göre daha fazla sıkıntı yaşadığı görülmüştür;[3]
- Çocukken şiddetli ağrı, yetişkinlerde daha yüksek ağrı raporlarıyla ilişkilidir.[5]
Nöropatik[değiştir | kaynağı değiştir]
Nöropatik ağrı sinir yaralanması veya dokunmaya karşı anormal hassasiyetlerle ilişkilidir. Yetişkinlerle karşılaştırıldığında çocuklarda nöropatik ağrı nispeten nadir olsa da bu durumlara ilişkin farkındalık artmaktadır.[6]
Bazı nörapatik ağrı nedenleri, geçmiş ameliyatlar ve amputasyonlardan,[7] otoimmün ve dejeneratif nöropatilerden[6] ve omurilik yaralanmalarından kaynaklanabilir.[6]
Belirtileri, karıncalanma, sızlama veya yanma hissini kapsayabilir.
Ağrı aralıklı veya sürekli olabilir ve genellikle akşamları şiddetlenir.[7][8]
Nöropatik ağrı çevresel (periferik) veya merkezi olabilir. Çevresel nöropatik ağrı, vücudun çevresel sinirlerinin işlevindeki bozukluğu, merkezi nöropatik ağrı ise merkezi sinir sistemindeki sinirleri ifade eder.
Çocuklarda ağrıyı gidermek için Amerika Birleşik Devletleri Gıda ve İlaç Dairesi tarafından onaylanmasa da gabapentin ve pregabalin gibi antikonvülzanlar şiddetli nöropatik bozuklukta (SNI) kullanılır.[8] Diğer seçenekler serotonin-norepinefrin geri alım engelleyicileridir (SNRI'ler). Çocuklarda yapılan sınırlı çalışmalara rağmen (sadece depresyonlu çocuklarla sınırlı çalışmalar yapılmıştır), Venlafaxine gibi SNRI'ların etkili olduğu gösterilmiştir.[8]
Kanser ağrısı[değiştir | kaynağı değiştir]
Çocuklarda kanser ağrısı, kanserin kendisinden veya tedavinin yan etkilerinden kaynaklanabilir. Tümörler, organlara uyguladığı fiziksel baskı yoluyla veya normal vücut fonksiyonlarını engelleyerek iki farklı şekilde ağrıya neden olabilir. Ameliyat ve enjeksiyon gibi tedaviler de hastada ciddi ağrılara neden olabilir.[9]
Tedavi edilmezse ağrı bağışıklık sistemini baskılayabilir, uykuyu etkileyebilir ve depresyon olasılığını artırabilir.
Çocuğun ağrısını tedavi edecek onkologlar, anestezistler, nörologlar, cerrahlar, psikiyatristler ve eczacılar gibi birçok farklı sağlık uzmanı vardır ki bu uzmanlara hasta palyatif bakım ekibi denir. Hastaneler ayrıca müzik veya sanat terapisi, akupunktur, biyogeribildirim, masaj terapisi ve hipnozda uzman kişileri de çalıştırabilirler.[10]
Kanser ağrı tedavisi yaşa, tedaviye ve yan etkilere göre çocuğa özel olarak düzenlenir. Amaç ağrının arka planda yeterli kontrolünü sağlamak ve şiddetli ağrının akut alevlenmesini en aza indirmektir. Çoğu zaman ağrıyı idare etmek için steroidal olmayan antiinflamatuar ilaçlar (NSAID'ler), asetaminofen veya opiatlar gibi ilaçlar kullanılır. Ayrıca çocuğun ağrısını idare için çocuğun dikkatini dağıtmak, masaj, akupunktur, sıcak/soğuk terapisi, egzersiz ve kaliteli uyku gibi ilaç dışı yöntemler de kullanılabilir.[10][11]
Kronik[değiştir | kaynağı değiştir]
Çocuklarda kronik ağrı günlük yaşam aktiviteleri’ni etkileyen ve önemli miktarda okul gününün kaçırılmasına neden olabilen çözümlenmemiş bir ağrıdır. Kronik ağrı uzun süreler boyunca vardır ve hafif ila şiddetli olarak nitelenir. Kronik ağrı aynı zamanda çocuğun baş ağrısı, karın ağrısı, sırt ağrısı, genel ağrı veya bunların bileşimini bildirildiğinde yaşanan ağrı olarak da tanımlanır.
Kronik ağrı, hastalık veya yaralanma nedeniyle gelişebilir ve akut ağrıyla eş zamanlı olarak ortaya çıkabilir.
Kronik ağrı yaşayan çocukların psikolojik etkileri olabilir. Acı çeken bir çocuğa bakmak, bakıcıyı sıkıntıya sokabilir, sağlık bakım masraflarına neden olabilir veya işten izin nedeniyle ücret kaybına neden olabilir ve bakıcının evden çıkmasını engelleyebilir.
Teşhis[değiştir | kaynağı değiştir]
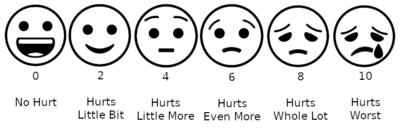
Çocuklardaki ağrının değerlendirilmesi çocuğun yardımcılığına ve gelişim aşamasına bağlıdır. Bazı çocuklar bilişsel, duygusal veya fiziksel olarak yeterince olgunlaşmadıklarından değerlendirmeye yardımcı olamazlar.[12] Aşağıda yaş gruplarına göre çocuklarda sıkıntı ve olası ağrı belirtileri listelenmektedir:
Küçük bebekler[değiştir | kaynağı değiştir]
- Uyarıyı ağrıdan ayırt edememe
- Acıya refleks tepki gösterme yeteneği
- Acı ifadeleri
- Sıkıca kapalı gözler
- Oval veya daire yerine kare benzeri açık ağız
- Kaşlar inik ve sıkı şekilde birbirine çekilmiş
- Katı bir vücut
- Dövünmek
- Yüksek sesle ağlamak[12]
- Uyurken bile kalp atış hızının artması
Daha büyük bebekler[değiştir | kaynağı değiştir]
- Acıdan bilerek çekilme ve olası korunma
- Yüksek sesle ağlama
- Acı veren yüz ifadeleri[12]
Yeni yürümeye başlayan çocuklar[değiştir | kaynağı değiştir]
Yeni yürümeye başlayan çocuklar sıkıntı ve olası ağrı belirtilerini şu şekilde gösterirler:
- Acıyı sözlü olarak anlatmak
- Elleri ve ayakları dövmek
- Yüksek sesle ağlamak
- Çığlık atmak
- Yardımcı olmamak
- Ağrı kaynağını ellerle muayene etmek
- Ağrıya neden olan işlemi veya olayı tahmin etmek
- Rahatlatılmayı istemek
- Önemli bir kişiye, muhtemelen koruyucu olarak algılanan birine tutunmak[12]
Okul çağındaki çocuklar[değiştir | kaynağı değiştir]
Okul çağındaki çocuklar sıkıntı ve olası ağrı belirtilerini şu yollarla gösterirler:
- Acıyı önceden ancak daha az yoğunlukta tahmin etmek (yakın ve gelecek acı gibi zaman kavramlarını anlar)
- Oyalanmak, ağrının beklendiği durumdan konuşmaya çalışmak
- Kas sertliği vardır[12]
Ergenler[değiştir | kaynağı değiştir]
Ergenler sıkıntı ve olası ağrı belirtileri gösterirler:
- Kaslar gergin ama kontrollüdür
- Sözlü ifadeler ve açıklamalar yaparlar[12]
Niceliksel ağrı değerlendirmesi[değiştir | kaynağı değiştir]
Ağrı subjektif olmasına ve sürekli bir yoğunluk yelpazesinde ortaya çıkabilmesine rağmen, zaman içindeki ağrı düzeylerini karşılaştıran değerlendirme araçları vardır. Bu tür bir değerlendirme ağrı ölçeklerini kapsar ve çocuğun sorulara yanıt vermesi için yeterince yüksek bir gelişim düzeyi gerektirir.[12] Ağrıyı ölçmek için sözlü yanıt her zaman gerekli değildir.
Acı ölçekleri[değiştir | kaynağı değiştir]
Ağrı ölçeği, hastanın ağrı şiddetini ve diğer özelliklerini ölçer. Ağrı ölçekleri gözlemsel (davranışsal) veya fizyolojik verilerin yanı sıra öz bildirime de dayanabilir. Kişisel bildirim temel kabul edilir ve mümkünse alınmalıdır. Ağrı ölçümleri ağrının şiddetini, tipini ve süresini belirlemeye yardımcı olur. Ayrıca teşhiste, tedavi planının belirlenmesinde ve tedavinin etkinliğinin değerlendirilmesinde de kullanılırlar.
Yenidoğan, bebek, çocuk, ergen, yetişkin, yaşlı ve iletişim bozukluğu olan kişiler için ağrı ölçekleri vardır.
Ağrı değerlendirmeleri genellikle "5. hayati belirti" olarak kabul edilir.[13]
| Kişisel raporlama | Gözlemsel | Fizyolojik | |
|---|---|---|---|
| Bebek | — | Prematüre Bebek Ağrı Profili; Yenidoğan/Bebek Ağrı Ölçeği | — |
| Çocuk | Wong-Baker Yüzler Ağrı Derecelendirme Ölçeği – Gözden Geçirildi;[14] Renkli Analog Ölçek [15] | FLACC ölçeği (FLACC) (Yüz Bacak Kollar Ağlama Teselli Edilebilirlik Ölçeği); CHEOPS (Çocuk Hastanesi Doğu Ontario Ağrı Ölçeği)[16] | Konfor |
| Ergen | Görsel Analog Ölçek (VAS); Sözel Sayısal Derecelendirme Ölçeği (VNRS); Sözel Tanımlayıcı Ölçeği (VDS); Kısa Ağrı Envanteri | — | — |
Nedenler[değiştir | kaynağı değiştir]
Çocuklarda ağrı nedenleri yetişkinlerdeki gibidir.
Ağrı birçok şekilde hissedilebilir ve her çocukta şu faktörlere bağlıdır:
- Önceki ağrılı dönemler veya tedaviler
- Yaş ve gelişim aşaması
- Hastalık veya travma türü
- Kişilik
- Kültür
- Sosyo-ekonomik durum
- Aile üyelerinin varlığı ve aile dinamikleri. [12]
Tedavi sırasında[değiştir | kaynağı değiştir]

Çocuktan sorumlu klinik doktorları çocuğu üçüncü basamak merkezlerde (hastaneler) sıklıkla izlerler. Ağrıyı yönetmek için ilaç ve ilaç dışı tedaviler kullanılır. Ebeveynlerden veya bakıcılardan da kendi ağrı değerlendirmelerini yapmaları istenir.
İlaç tedavisinin başlangıcında, klinik tedavi uzmanları çocuğu ilaçlara karşı olumsuz reaksiyonlar açısından izler. Çocuğun aşırı ilaç almamasını ve toksik düzeyde herhangi bir ilaç almamasını sağlamak için bazı ilaçların seviyeleri izlenir. Seviyeler ayrıca kanda ağrıyı yönetmede etkili olacak kadar ilacın bulunup bulunmadığını da gösterir. İlaçlar aynı yaştaki çocuklar arasında farklı şekilde metabolize edilir. Ağrıyı kontrol eden ilaçların düzeylerini etkileyen faktörler arasında çocuğun boyu, kilosu ve vücut yüzeyinin yanı sıra diğer hastalıklar da vardır.[12]
Bazı ilaçların çocuklarda paradoksal etkisi olabilir, bu ise beklenen etkinin tam tersi bir etkidir. Klinik doktorları bunu ve ilaca verilen diğer tepkileri izler.[17][18]
Tedaviden sonra[değiştir | kaynağı değiştir]
Çocuklarda işlem sonrası tedavi öncelikle reçeteli opioidlerdir. Morfin etkili ve nispeten güvenlidir ve genellikle orta ila şiddetli ağrılarda kullanılır.[19]
Metabolizma bireyler arasındaki genetik farklılıklar nedeniyle değişiklik gösterdiğinden özellikle 12 yaşından küçük çocuklarda kodein ve tramadolden kaçınılmalıdır.[20] Tramadol çocuklarda yeterince araştırılmamıştır.[21] Ancak diğer müdahaleler arasında ameliyat sonrası tedavide yararlı olan, opioid olmayan analjezikler olarak sınıflandırılan ilaçlar yer alır.[22] Örneğin asetaminofen veya ibuprofen, opioid olmayan bir ağrı kesici olarak kullanılabilir.
Asetaminofenin aksine ibuprofen, iltihaplı durumlarda ağrı için yararlı olabilecek iltihap karşıtı özelliğe sahiptir.
Aspirin Reye sendromu ile ilişkisi nedeniyle pediatrik nüfusta kullanılmamaktadır.
Yönetim[değiştir | kaynağı değiştir]
Travmatik önlemler[değiştir | kaynağı değiştir]
Çocuklar bilgiyi yetişkinlerden farklı işlediğinden, çocuklara yönelik tedavi merkezleri genellikle kaygı ve stresi azaltmak için travmatik olmayan önlemler kullanır. Örneğin:
- Ağrılı işlemlerde ebeveynin veya bakıcının hazır bulunmasına izin verilmesi
- Çocuğun odasının az ağrının beklenebileceği bir yer olmasını sağlamak için ağrılı işlemler için tedavi odası kullanmak
- Oyun odası gibi hiçbir tıbbi işleme izin verilmeyen başka "ağrısız bölgeler" oluşturmak
- Çocuğa yöntemler üzerinde kontrol sahibi olabilmesi için seçenekler sunmak
- Bebek ve oyuncaklarla modelleme işlemleri
- Yaşa uygun anatomik terimler ve diğer sözcüklerin kullanılması.[12]
İlaç dışı önlemler[değiştir | kaynağı değiştir]
Ağrının kaynağına bağlı olarak dikkate alınması gereken birçok ilaç dışı seçenek vardır. Ayrıca çocuğun yaşına göre farklı yaklaşımlar daha uygun olabilir.
Küçük bebeklerde (12 aya kadar) aşılar veya ağrılı işlemlerde rahatsızlığı gidermek için ilaç dışı yöntemler şunlardır:
- Tatlı bir solüsyonla ağızdan tedavi: Bu işlem emzik emdirilerek veya ağıza az miktarda tatlı bir solüsyon konularak yapılabilir[23]
- Enjeksiyon ve sonrasında bebeğin rahatlatılması[24]
- Ağrılı işlemlerde emzirme’nin ağrıyı kontrol etmede plasebo veya konumlandırmaya göre daha etkili olduğu bulunmuştur. Anne sütü veya 'şekerli' suyun da benzer etkisi vardır ancak erken doğmuş bebeklerde henüz çalışma yapılmamıştır.[25][26]
- Ten tene bakımın (kanguru bakımı) ağrılı işlemlerde ağrı kontrolünde etkili olduğu düşünülmektedir.[27]
- Bebeği yavaşça sallamak[28]
- Kundaklamak[28]
- Emme (besleme amaçlı olmayan)[28]
Daha büyük çocuklar için ilaç dışı tedaviler şunlardır:
- Bir işlemin resimlerle veya diğer görsel araçlarla dikkatlice anlatılması
- Çocuğun enjeksiyon yerini seçmesine izin verilmesi.[24]
- Göğüs göğüse sarılma[24]
- Çocuğun sağlık personeline soru sormasına izin verilmesi
- İşlemlerin yapılacağı yerin gezilmesi
- İşlemi anlamak için küçük çocukların klinik tedavi uzmanı eşliğinde bebeklerle veya diğer oyuncaklarla oynamasına izin verilmesi
- Daha büyük çocukların işlemini açıklayan bir video izlemesine imkan verilmesi
- Şarkılar, hikâyeler, oyuncaklar, renkler, videolar, TV veya müzikle dikkatin dağıtılması
- Derin nefes alma veya masaj gibi rahatlama tekniklerinin kullanılması[29]
Çocuklarda damar delme ile ilişkili ağrının farmakolojik olmayan tedavisi, hipnoz ve dikkat dağılmasını kapsar. Bu tedaviler kişinin bildirdiği ağrıyı azalttı ve bilişsel-davranışçı terapi (CBT) ile birleştirildiğinde ağrı daha çok azaldı.
Diğer müdahalelerin etkisinin olmadığı görüldü ve bunlar telkin, hava üfleme ve ebeveyn yardımıyla dikkat dağıtma, ağrı ve stres kontrolünden farksızdı.[30]
Kronik ağrılı çocuklar ve ergenler için davranışsal tedavi, gevşeme eğitimi, bilişsel davranışçı terapi (CBT) ve akupunkturun bazı hastalarda etkili olduğu kanıtlanmıştır.[31]
Tekrarlı karın ağrısı için 2017'de yapılan Cochrane incelemesi, BDT ve hipnoterapi’nin kısa vadede ağrıyı azaltmada etkili olduğuna dair bazı kanıtlar bulmuştur.[32]
Bir yaşın üzerindeki çocuklar için tatlı bir çözelti yemenin veya emmenin ağrı kesici etkisi olduğunu gösteren iyi bir kanıt yoktur.[33]
İlaç[değiştir | kaynağı değiştir]
Çocuklarda akut ağrı, kronik ağrı, nöropatik ağrı ve tekrarlayan ağrı çoğunlukla ilaçla tedavi edilir. Bu ilaçların çoğu ağrı kesici'lerdir. Asetaminofen, Nonsteroid antiinflamatuar ilaç’lar, lokal anestezik’ler, opioid’ler ve nöropatik ağrıya yönelik ilaçlar bu ilaçlardandır. Bölgesel anestezi de etkilidir ve mümkün olduğunda önerilir.
Yenidoğanlara ve küçük bebeklere opioidler uygulanırken dikkatli olunmalıdır. Bu yaş grubunda solunum tepkisinin azalması nedeniyle apne ve hipoventilasyon riski daha yüksektir.[1]
Ameliyat sonrası veya veya ameliyat sırasındaki yetersiz kanıt nedeniyle enjekte edilebilir NSAID'nin ketorolak kullanımıyla ilişkili etkinlik ve yan etkiler belirsizdir.[34] Ameliyattan sonra iyileşen çocuklar için günün her saatinde ağrı kontrolü sağlamanın mı ? yoksa gerektiğinde ağrı gidermeyi sağlamanın mı ? daha etkili olduğu klinik çalışmalardan belli değildir.[35]
Kronik ağrı tedavisi[değiştir | kaynağı değiştir]
Kronik ağrı, çeşitli ilaçlar ve ilaç dışı müdahalelerle tedavi edilir. Dünya Sağlık Örgütü çocuklarda ağrının düzeyine göre iki aşamalı tedavi yaklaşımının kullanılmasını önerir. İlk adım hafif ağrı tedavisini açıklarken, ikinci adım orta ila şiddetli ağrıyı ele alır. Morfin gibi opioidler, tıbbi hastalıkları olan çocuklarda orta-şiddetli ağrı için tercih edilen ilaca örnektir.[36] Opioid kullanımının bazı yan etkileri arasında bilişsel eksiklikler, bağımlılık, ruh halindeki değişiklikler ve endokrin gelişimindeki bozukluklar yer alabilir.
Çocuklara yönelik periyodik ağrının hafifletilmesine yardımcı olmak amacıyla yapılan ilaç dışı tedavi, danışmanlık ve davranış değişiklik terapisini içerir. Amerikan Pediatri Birliği, rahatlama ve bilişsel stratejiler gibi psikolojik müdahalelerin ağrı yönetimine yönelik güçlü kanıtlara sahip olduğunu belirtmektedir.[37]
Akut ağrı tedavisi[değiştir | kaynağı değiştir]
Akut ağrıya yaklaşımda ağrı şiddeti dikkate alınmalıdır. Parasetamol (asetaminofen) ve NSAID'ler gibi opioid olmayan analjezikler hafif ağrıyı tedavi etmede tek başına kullanılabilir.[1] Orta ila şiddetli ağrılar için opioid ve opioid olmayan maddeler dahil olmak üzere birçok maddenin birlikte kullanılması en uygunudur.[1]
Ameliyat sonrası ağrı[değiştir | kaynağı değiştir]
Amerikan Ağrı Derneği ve Amerikan Bölgesel Anestezi ve Ağrı Tıbbı Derneği'nin de dahil olduğu bir panel, postoperatif ağrıyı tedavi etmek için ilaçlar ve ilaç dışı tekniklerin bileşimi olarak tanımladıkları multimodal analjeziyi önerir.[38] Bu tekniğin önemli bir faydası, opioidlerle birlikte kullanılan opioid olmayan analjeziklerin gereken opioid miktarını azaltabilmesi ve opioidle ilişkili yan tesir riskini azaltmasıdır.[1]
İlaçlar hastanın ihtiyaçlarına bağlı olarak gerektiğinde veya günün her saatinde verilebilir.
Çocuklar için, parenteral uygulama tercih edildiğinde damar içi (intravenöz) hasta kontrollü analjezi (IV-PCA) kullanılabilir.[38] IV-PCA, planlı kas içi enjeksiyonlara daha iyi bir alternatif olabilecek tutarlı opioid düzeylerine olanak tanır.[1] Ayrıca araştırmalar 6 yaşındaki çocukların bile IV-PCA'yı doğru şekilde kullanabileceğini göstermiştir.[38]
Diş ağrısı[değiştir | kaynağı değiştir]
Öngörülen orta ila şiddetli ağrı için, diş işleminden sonraki ilk 36 ila 48 saat boyunca analjezikler düzenli bir programla kullanılabilir.[39]
NSAID'ler diş ağrısının iltihaplı bileşeni nedeniyle, akut hafif ila orta dereceli operasyon sonrası ağrıyı tedavi etmek için diğer analjeziklere göre tercih edilir.[39][40]
Başka bir şeçenek, NSAID'ler ve asetaminofen kombinasyonunu dönüşümlü olarak kullanmaktır.[39] Ayrıca bu iki ilacın diş ağrısı da dahil olmak üzere kas-iskelet sistemi ağrılarının tedavisinde opioidlere eşdeğer veya opioidlerden daha iyi olduğu kabul edilir.[40]
Kanser ağrısı[değiştir | kaynağı değiştir]
Çocuklarda kanser ağrısı farklı şekilde yönetilir. Genellikle çocuğun tıbbi geçmişi, fizik muayeneleri, yaşı ve genel sağlığı değerlendirilir. Kanser türü ağrı yönetimine ilişkin kararları etkileyebilir. Ebeveynin veya bakıcının tercihlerinin yanı sıra kanserin boyutu ve çocuğun belirli ilaçlara, işlemlere veya terapilere tahammülü de dikkate alınır. Kanser ağrısını tedavi etmek için kullanılan ilaçlar arasında steroid olmayan iltihap karşıtı ilaçlar (NSAID'ler) [41] ve opioidler bulunur.[42]
Nonsteroid antiinflamatuar ilaçlar (NSAID'ler)[değiştir | kaynağı değiştir]
Nonsteroidal antiinflamatuar ilaçlar (NSAID'ler):
- Ağrı tedavisi ve anti-inflamatuar olarak kullanılır.
- Oral tablet veya sıvı olarak alınabilir.
- Ağrıyı kontrol altına almak için mümkün olan en düşük dozda ve en kısa sürede kullanılması tavsiye edilir.
- NSAID'ler 3 aydan küçük bebekler için onaylanmamıştır.
- NSAID'lerin genellikle şu olumsuz etkileri vardır:
- Böbrek bozukluğu
- Hepatik bozukluk
- Mide bağırsak (Gastrointestinal) sorunlar (mide bulantısı, ishal, kabızlık, şişkinlik)
- Hazımsızlık
- Döküntü
- Baş dönmesi
- Karın ağrısı
- Aşağıdakiler için kontrendikedir:
- Aşırı duyarlılık reaksiyonları
- Kalp yetmezliği
- Reye sendromu
- Pıhtılaşma bozuklukları
- İbuprofen 5–10 mg/kg her 6–8 saatte bir (Maksimum doz 1200 mg/gün)
Opioidler[değiştir | kaynağı değiştir]
Opioid'ler:
- Dozlar çocuğun vücut ağırlığına göre ayarlanır.
- Ağızdan, parenteral, bukkal, deri yoluyla, burun veya makattan formülasyonlar halinde uygulanabilir.
- Düşük bir dozla başlanması ve etki elde edilinceye kadar ilaç dozunun ayarlanması (titrasyon) önerilir.
- Opioidlerin genel olumsuz etkileri şunlardır:
Bu ağrı kesici ilaçlar için reçete yazma sıklığı 1990'dan 2010'a iki kattan fazla artmıştır; baş ağrısı, sırt ağrısı veya eklem ağrısından şikayet eden ergenlerin %20-50'si reçeteli opioid almaktadır.[43][44]
Bir ergene veya genç yetişkine opioid reçete edilmeden önce, opioid uyuşturucu bağımlılığı risk faktörleri açısından taranmalıdır. Reçeteli ilaç izleme programları (PDM'ler) halen A.B.D.’de 37 eyalette vardır ve 11 eyalette ise geliştirme aşamasında programlar vardır.[45]
Opioid kullanımı, çocuklarda solunum depresyonu, istenmeyen aşırı doz riski ve yaşamın ilerleyen dönemlerinde opioidin kötüye kullanılması riski de dahil olmak üzere birçok rahatsızlığa neden olabilir. Bu riskler, NSAID'ler (örn. ibuprofen) ve parasetamol kullanımıyla azaltılabilir. NSAID'lerin ve parasetamolün kullanılması opioid tasarrufu sağlayabilir ve perioperatif ağrı yönetimi gibi durumlarda daha az opioid kullanımına yol açabilir.[46]
Opioidlerin çocuklarda etkinlik ve güvenliği belirlenmemiştir.[47]
Çocuklarda ameliyat sonrası ağrı tedavisine yönelik nalbufin için 2014 Cochrane İncelemesi, bu nüfusta nalbufinin etkinliği ve olumsuz etkilerinde yetersiz kanıt bildirmiştir ve bu alanda daha çok araştırmaya gerek vardır.[48]
Opioidlerin diğer yan etkileri kabızlık, yorgunluk ve yönelim bozukluğudur.
Çocuklarda aynı etkiyi sağlamak için daha büyük dozların gerekli olduğu opioid toleransı gelişebilir. Tolerans, özellikle uzun süreli kullanımda çocuklarda yetişkinlere göre daha erken ortaya çıkar.[49] Opioidlere karşı tolerans geliştiğinde, aynı analjezik etkiyi elde etmek için daha büyük dozda opioid gerekir.[50] İlaç dışı tedavilerin ise çok az yan etkisi vardır.
Yaşamı sınırlayan rahatsızlıkları olan çocuk ve ergenlerin tedavisi[değiştir | kaynağı değiştir]
Kanser de dahil olmak üzere yaşamı sınırlayan rahatsızlıkları olan çocuklar için belirli tedavileri destekleyen veya çürüten kanıtlar çok zayıftır.[51]
Toplum ve kültür[değiştir | kaynağı değiştir]
Tedavinin gerekli olduğuna dair ilaç kullanma sebebi (endikasyon), yetersiz değerlendirmeler ve ağrıyı yetersiz tedavi etme eğilimi nedeniyle çocuklar için her zaman net değildir.
| Yanlış | Doğru | Referanslar |
|---|---|---|
| Bebekler acıyı yetişkinler gibi hissedemezler | Sinir yolları, olgunlaşmamış olsa da doğumda mevcuttur Yenidoğanlar, stres gösteren hormonlarda fizyolojik değişiklikler ve dalgalanmalar yaşarlar. |
[52] |
| Bebekler sinir lifleri miyelinlenmediğinden ağrıyı hissedemezler | Ağrı uyarılarının beyne iletimi için tam miyelinasyon gerekli değildir | [52] |
| Küçük çocuklar ağrının nereden kaynaklandığını belirleyemezler | Küçük çocuklar, vücut şemasını kullanma ve ağrılarının nereden geldiğini açıklama konusunda bilişsel yeteneğe sahip olabilirler | [52] |
| Uyuyabilen bir çocuğun ağrısı olmamalıdır | Uyku, yorgunluk nedeniyle oluşur | [52] |
Araştırma[değiştir | kaynağı değiştir]
Sanal gerçeklik cihazlarının kullanılması bazı ağrılı işlemlerde çocukların dikkatini dağıtmak için ilaç dışı bir seçenek olarak önerilmiştir. Ancak bu yaklaşımın etkili olup olmadığını belirlemek ve ayrıca istenmeyen etkileri belirlemek için daha fazla araştırmaya ihtiyaç vardır.[53]
Çocuklarda ve ergenlerde yaygın kullanılan parasetamol gibi birçok ağrı kesici ilacın etkinliği ve muhtemel yan etkileri, etkinliği gösteren çalışmalar çoğu yetişkinlerde yürütülmüş ama pediatrik nüfusta iyi araştırılmamıştır.[54]
Ayrıca bakınız[değiştir | kaynağı değiştir]
Kaynakça[değiştir | kaynağı değiştir]
- ^ a b c d e f Verghese ST, Hannallah RS (July 2010). "Acute pain management in children". Journal of Pain Research. Cilt 3. ss. 105-23. doi:10.2147/jpr.s4554. PMC 3004641 $2. PMID 21197314.
- ^ Twycross 2014, s. 140.
- ^ a b Twycross 2014, s. 3.
- ^ Twycross 2014, s. 1.
- ^ Twycross 2014, s. 2.
- ^ a b c Walco GA, Dworkin RH, Krane EJ, LeBel AA, Treede RD (March 2010). "Neuropathic pain in children: Special considerations". Mayo Clinic Proceedings. 85 (3 Suppl). ss. S33-41. doi:10.4065/mcp.2009.0647. PMC 2844006 $2. PMID 20194147.
- ^ a b "Neuropathic pain". 20 Ocak 2021 tarihinde kaynağından arşivlendi. Erişim tarihi: 2 Kasım 2018.
- ^ a b c Hauer J, Houtrow AJ (June 2017). "Pain Assessment and Treatment in Children With Significant Impairment of the Central Nervous System". Pediatrics. 139 (6). ss. e20171002. doi:10.1542/peds.2017-1002. PMID 28562301. 13 Ekim 2019 tarihinde kaynağından arşivlendi. Erişim tarihi: 16 Kasım 2023.
- ^ "Pain in children - Canadian Cancer Society". www.cancer.ca. 29 Eylül 2020 tarihinde kaynağından arşivlendi. Erişim tarihi: 19 Kasım 2018.
- ^ a b "Children with Cancer: A Guide for Parents". National Cancer Institute. 9 Eylül 2015. 8 Kasım 2019 tarihinde kaynağından arşivlendi. Erişim tarihi: 19 Kasım 2018.
- ^ Friedrichsdorf, Stefan J; Postier, Andrea (7 Mart 2014). "Management of breakthrough pain in children with cancer". Journal of Pain Research. Cilt 7. ss. 117-123. doi:10.2147/JPR.S58862. ISSN 1178-7090. PMC 3953108 $2. PMID 24639603.
- ^ a b c d e f g h i j Henry 2016, s. 43.
- ^ "Pain: current understanding of assessment, management and treatments" (PDF). Joint Commission on Accreditation of Healthcare Organizations and the National Pharmaceutical Council, Inc. December 2001. 8 Mart 2021 tarihinde kaynağından arşivlendi (PDF). Erişim tarihi: 25 Ocak 2018. Şablon:Outdated-inline
- ^ Drendel AL, Kelly BT, Ali S (August 2011). "Pain assessment for children: overcoming challenges and optimizing care". Pediatric Emergency Care. 27 (8). ss. 773-81. doi:10.1097/PEC.0b013e31822877f7. PMID 21822093.
- ^ Stinson JN, Kavanagh T, Yamada J, Gill N, Stevens B (November 2006). "Systematic review of the psychometric properties, interpretability and feasibility of self-report pain intensity measures for use in clinical trials in children and adolescents". Pain. 125 (1–2). ss. 143-57. doi:10.1016/j.pain.2006.05.006. PMID 16777328.
- ^ von Baeyer CL, Spagrud LJ (January 2007). "Systematic review of observational (behavioral) measures of pain for children and adolescents aged 3 to 18 years". Pain. 127 (1–2). ss. 140-50. doi:10.1016/j.pain.2006.08.014. PMID 16996689.
- ^ Moon YE (July 2013). "Paradoxical reaction to midazolam in children". Korean Journal of Anesthesiology. 65 (1). ss. 2-3. doi:10.4097/kjae.2013.65.1.2. PMC 3726842 $2. PMID 23904931.
- ^ Mancuso CE, Tanzi MG, Gabay M (September 2004). "Paradoxical reactions to benzodiazepines: literature review and treatment options". Pharmacotherapy. 24 (9). ss. 1177-85. doi:10.1592/phco.24.13.1177.38089. PMID 15460178. Şablon:Outdated-inline
- ^ Friedrichsdorf SJ, Kang TI (October 2007). "The management of pain in children with life-limiting illnesses". Pediatric Clinics of North America. 54 (5). ss. 645-72, x. doi:10.1016/j.pcl.2007.07.007. PMID 17933616.
- ^ Ciszkowski C, Madadi P, Phillips MS, Lauwers AE, Koren G (August 2009). "Codeine, ultrarapid-metabolism genotype, and postoperative death". The New England Journal of Medicine. 361 (8). ss. 827-8. doi:10.1056/nejmc0904266. PMID 19692698.
- ^ Schnabel, Alexander; Reichl, Sylvia U.; Meyer-Frießem, Christine; Zahn, Peter K.; Pogatzki-Zahn, Esther (18 Mart 2015). "Tramadol for postoperative pain treatment in children". The Cochrane Database of Systematic Reviews. 2019 (3). ss. CD009574. doi:10.1002/14651858.CD009574.pub2. ISSN 1469-493X. PMC 6464560 $2. PMID 25785365.
- ^ White PF (November 2005). "The changing role of non-opioid analgesic techniques in the management of postoperative pain". Anesthesia and Analgesia. 101 (5 Suppl). ss. S5-22. doi:10.1213/01.ANE.0000177099.28914.A7. PMID 16334489. Şablon:Outdated-inline
- ^ Kassab, Manal; Foster, Jann P.; Foureur, Maralyn; Fowler, Cathrine (12 Aralık 2012). "Sweet-tasting solutions for needle-related procedural pain in infants one month to one year of age". The Cochrane Database of Systematic Reviews. 12 (2). ss. CD008411. doi:10.1002/14651858.CD008411.pub2. ISSN 1469-493X. PMC 6369933 $2. PMID 23235662.
- ^ a b c "Managing Your Child's Pain While Getting a Shot". HealthyChildren.org. 4 Haziran 2021 tarihinde kaynağından arşivlendi. Erişim tarihi: 20 Ağustos 2017.
- ^ Shah, Prakeshkumar S.; Torgalkar, Ranjit; Shah, Vibhuti S. (29 Ağustos 2023). "Breastfeeding or breast milk for procedural pain in neonates". The Cochrane Database of Systematic Reviews. 2023 (8). ss. CD004950. doi:10.1002/14651858.CD004950.pub4. ISSN 1469-493X. PMC 10464660 $2. PMID 37643989.
- ^ Harrison, Denise; Reszel, Jessica; Bueno, Mariana; Sampson, Margaret; Shah, Vibhuti S.; Taddio, Anna; Larocque, Catherine; Turner, Lucy (28 Ekim 2016). "Breastfeeding for procedural pain in infants beyond the neonatal period". The Cochrane Database of Systematic Reviews. 2020 (10). ss. CD011248. doi:10.1002/14651858.CD011248.pub2. ISSN 1469-493X. PMC 6461192 $2. PMID 27792244.
- ^ Johnston C, Campbell-Yeo M, Disher T, Benoit B, Fernandes A, Streiner D, Inglis D, Zee R (February 2017). "Skin-to-skin care for procedural pain in neonates". The Cochrane Database of Systematic Reviews. 2017 (2). ss. CD008435. doi:10.1002/14651858.CD008435.pub3. PMC 6464258 $2. PMID 28205208.
- ^ a b c Pillai Riddell, Rebecca R.; Racine, Nicole M.; Gennis, Hannah G.; Turcotte, Kara; Uman, Lindsay S.; Horton, Rachel E.; Ahola Kohut, Sara; Hillgrove Stuart, Jessica; Stevens, Bonnie; Lisi, Diana M. (2 Aralık 2015). "Non-pharmacological management of infant and young child procedural pain". The Cochrane Database of Systematic Reviews. 2017 (12). ss. CD006275. doi:10.1002/14651858.CD006275.pub3. ISSN 1469-493X. PMC 6483553 $2. PMID 26630545.
- ^ Chambers, Christine (2009). "Psychological interventions for reducing pain and distress during routine childhood immunizations: A systematic review". Clinical Therapeutics. Cilt 31. ss. S77-S103. doi:10.1016/j.clinthera.2009.07.023. PMID 19781437.
- ^ Robertson J (July 2007). "Review: distraction, hypnosis, and combined cognitive-behavioural interventions reduce needle related pain and distress in children and adolescents". Evidence-Based Nursing. 10 (3). s. 75. doi:10.1136/ebn.10.3.75. PMID 17596380.
- ^ Mu, Pei-Fan (2009). "The effectiveness of non-pharmacological pain management in relieving chronic pain for children and adolescents". JBI Library of Systematic Reviews. 7 (34). ss. 1489-1543. doi:10.11124/jbisrir-2009-215. PMID 27820170.
- ^ Abbott, Rebecca A.; Martin, Alice E.; Newlove-Delgado, Tamsin V.; Bethel, Alison; Thompson-Coon, Joanna; Whear, Rebecca; Logan, Stuart (10 Ocak 2017). "Psychosocial interventions for recurrent abdominal pain in childhood". The Cochrane Database of Systematic Reviews. 1 (3). ss. CD010971. doi:10.1002/14651858.CD010971.pub2. ISSN 1469-493X. PMC 6464036 $2. PMID 28072460.
- ^ Harrison, Denise; Yamada, Janet; Adams-Webber, Thomasin; Ohlsson, Arne; Beyene, Joseph; Stevens, Bonnie (5 Mayıs 2015). "Sweet tasting solutions for reduction of needle-related procedural pain in children aged one to 16 years". The Cochrane Database of Systematic Reviews. 2015 (5). ss. CD008408. doi:10.1002/14651858.CD008408.pub3. ISSN 1469-493X. PMC 6779143 $2. PMID 25942496.
- ^ McNicol, Ewan D.; Rowe, Emily; Cooper, Tess E. (7 Temmuz 2018). "Ketorolac for postoperative pain in children". The Cochrane Database of Systematic Reviews. 7 (7). ss. CD012294. doi:10.1002/14651858.CD012294.pub2. ISSN 1469-493X. PMC 6513208 $2. PMID 29981164.
- ^ Hobson, Anna; Wiffen, Philip J.; Conlon, Joy A. (26 Şubat 2015). "As required versus fixed schedule analgesic administration for postoperative pain in children". The Cochrane Database of Systematic Reviews. 2015 (2). ss. CD011404. doi:10.1002/14651858.CD011404.pub2. ISSN 1469-493X. PMC 6464683 $2. PMID 25719451.
- ^ [ölü/kırık bağlantı]
- ^ "Assessment and Management of Children with Chronic Pain" [Position statement]" (PDF). American Pain Society. 2012. 29 Ağustos 2017 tarihinde kaynağından (PDF) arşivlendi.
- ^ a b c Chou R, Gordon DB, de Leon-Casasola OA, Rosenberg JM, Bickler S, Brennan T, Carter T, Cassidy CL, Chittenden EH, Degenhardt E, Griffith S, Manworren R, McCarberg B, Montgomery R, Murphy J, Perkal MF, Suresh S, Sluka K, Strassels S, Thirlby R, Viscusi E, Walco GA, Warner L, Weisman SJ, Wu CL (February 2016). "Management of Postoperative Pain: A Clinical Practice Guideline From the American Pain Society, the American Society of Regional Anesthesia and Pain Medicine, and the American Society of Anesthesiologists' Committee on Regional Anesthesia, Executive Committee, and Administrative Council". The Journal of Pain. 17 (2). ss. 131-57. doi:10.1016/j.jpain.2015.12.008. PMID 26827847.
- ^ a b c "Policy on Acute Pediatric Dental Pain Management". American Academy of Pediatric Dentistry. 2017. 24 Aralık 2018 tarihinde kaynağından arşivlendi. Erişim tarihi: 29 Ekim 2018.
- ^ a b Becker DE (2010). "Pain management: Part 1: Managing acute and postoperative dental pain". Anesthesia Progress. 57 (2). ss. 67-78; quiz 79-80. doi:10.2344/0003-3006-57.2.67. PMC 2886920 $2. PMID 20553137.
- ^ Cooper, Tess E; Heathcote, Lauren C; Anderson, Brian; Grégoire, Marie-Claude; Ljungman, Gustaf; Eccleston, Christopher (24 Temmuz 2017). "Non-steroidal anti-inflammatory drugs (NSAIDs) for cancer-related pain in children and adolescents". Cochrane Database of Systematic Reviews. 7 (10). ss. CD012563. doi:10.1002/14651858.CD012563.pub2. ISSN 1465-1858. PMC 6484396 $2. PMID 28737843. 23 Ocak 2021 tarihinde kaynağından arşivlendi. Erişim tarihi: 16 Kasım 2023.
- ^ Wiffen, Philip J; Cooper, Tess E; Anderson, Anna-Karenia; Gray, Andrew L; Grégoire, Marie-Claude; Ljungman, Gustaf; Zernikow, Boris (19 Temmuz 2017). "Opioids for cancer-related pain in children and adolescents". Cochrane Database of Systematic Reviews. 7 (7). ss. CD012564. doi:10.1002/14651858.cd012564.pub2. ISSN 1465-1858. PMC 6484393 $2. PMID 28722116.
- ^ DeVries A, Koch T, Wall E, Getchius T, Chi W, Rosenberg A (July 2014). "Opioid use among adolescent patients treated for headache". The Journal of Adolescent Health. 55 (1). ss. 128-33. doi:10.1016/j.jadohealth.2013.12.014. PMID 24581795.
- ^ Mazer-Amirshahi M, Mullins PM, Rasooly IR, van den Anker J, Pines JM (April 2014). "Trends in prescription opioid use in pediatric emergency department patients". Pediatric Emergency Care. 30 (4). ss. 230-5. doi:10.1097/pec.0000000000000102. PMID 24651218.
- ^ Peck KR, Ehrentraut JH, Anghelescu DL (1 Mayıs 2016). "Risk factors for opioid misuse in adolescents and young adults with focus on oncology setting". Journal of Opioid Management. 12 (3). ss. 205-16. doi:10.5055/jom.2016.0333. PMID 27435441.
- ^ Wong I, St John-Green C, Walker SM (June 2013). "Opioid-sparing effects of perioperative paracetamol and nonsteroidal anti-inflammatory drugs (NSAIDs) in children". Pediatric Anesthesia. 23 (6). ss. 475-95. doi:10.1111/pan.12163. PMC 4272569 $2. PMID 23570544.
- ^ Cooper, Tess E.; Fisher, Emma; Gray, Andrew L.; Krane, Elliot; Sethna, Navil; van Tilburg, Miranda Al; Zernikow, Boris; Wiffen, Philip J. (Jul 2017). "Opioids for chronic non-cancer pain in children and adolescents". The Cochrane Database of Systematic Reviews. 7 (7). ss. CD012538. doi:10.1002/14651858.CD012538.pub2. ISSN 1469-493X. PMC 6477875 $2. PMID 28745394.
- ^ Schnabel, Alexander; Reichl, Sylvia U.; Zahn, Peter K.; Pogatzki-Zahn, Esther (31 Temmuz 2014). "Nalbuphine for postoperative pain treatment in children". The Cochrane Database of Systematic Reviews. 2016 (7). ss. CD009583. doi:10.1002/14651858.CD009583.pub2. ISSN 1469-493X. PMC 10403789 $2. PMID 25079857.
- ^ Anand KJ, Willson DF, Berger J, Harrison R, Meert KL, Zimmerman J, Carcillo J, Newth CJ, Prodhan P, Dean JM, Nicholson C (May 2010). "Tolerance and withdrawal from prolonged opioid use in critically ill children". Pediatrics. 125 (5). ss. e1208-25. doi:10.1542/peds.2009-0489. PMC 3275643 $2. PMID 20403936.
- ^ Cahill, Catherine M.; Walwyn, Wendy; Taylor, Anna M.W.; Pradhan, Amynah A.A.; Evans, Christopher J. (Nov 2016). "Allostatic Mechanisms of Opioid Tolerance Beyond Desensitization and Downregulation". Trends in Pharmacological Sciences. 37 (11). ss. 963-976. doi:10.1016/j.tips.2016.08.002. ISSN 0165-6147. PMC 5240843 $2. PMID 27670390.
- ^ Beecham, Emma; Candy, Bridget; Howard, Richard; McCulloch, Renée; Laddie, Jo; Rees, Henrietta; Vickerstaff, Victoria; Bluebond-Langner, Myra; Jones, Louise (13 Mart 2015). "Pharmacological interventions for pain in children and adolescents with life-limiting conditions". The Cochrane Database of Systematic Reviews. 2015 (3). ss. CD010750. doi:10.1002/14651858.CD010750.pub2. ISSN 1469-493X. PMC 6481584 $2. PMID 25768935.
- ^ a b c d Twycross 2014, s. 7.
- ^ Lambert, Veronica; Boylan, Patrick; Boran, Lorraine; Hicks, Paula; Kirubakaran, Richard; Devane, Declan; Matthews, Anne (22 Ekim 2020). "Virtual reality distraction for acute pain in children". The Cochrane Database of Systematic Reviews. 2020 (10). ss. CD010686. doi:10.1002/14651858.CD010686.pub2. ISSN 1469-493X. PMC 8094164 $2. PMID 33089901.
- ^ Cooper, Tess E.; Fisher, Emma; Anderson, Brian; Wilkinson, Nick Mr; Williams, David G.; Eccleston, Christopher (2 Ağustos 2017). "Paracetamol (acetaminophen) for chronic non-cancer pain in children and adolescents". The Cochrane Database of Systematic Reviews. 8 (10). ss. CD012539. doi:10.1002/14651858.CD012539.pub2. ISSN 1469-493X. PMC 6484395 $2. PMID 28770975.
Kaynak kitaplar[değiştir | kaynağı değiştir]
- Henry, Norma (2016). RN nursing care of children : review module. Stilwell, KS: Assessment Technologies Institute. ISBN 9781565335714.
- Roberts, Michael (2017). Handbook of pediatric psychology. New York: The Guilford Press. ISBN 9781462529780.
- Twycross, Alison (2014). Managing pain in children : a clinical guide for nurses and healthcare professionals. Hoboken: Wiley Blackwell. ISBN 9780470670545.
Dış bağlantılar[değiştir | kaynağı değiştir]
| Sınıflandırma | |
|---|---|
| Dış kaynaklar |
